认知障碍症之饮食与营养
英文有句俗谚是「You are what you eat」, 意思是您吃什么,食物给予的营养或热量,就会反映在我们的身体与容貌上。吃得好不仅是指摄取均衡的营养,促进愉快的饮食体验也同样重要。对认知障碍症患者来说,高质、营养丰富的饮食和愉快的用餐体验可以改善身心健康和整体生活质素。

认知障碍症之饮食与营养
英文有句俗谚是「You are what you eat」, 意思是你吃什么,食物给予的营养或热量,就会反应在我们的身体与容貌上。对认知障碍症患者来说,高质、营养丰富的饮食和愉快的用餐体验可以改善身心健康和整体生活质素。
认知障碍症患者营养不良


认知障碍症患者营养不良
认知障碍症患者营养不良是一个普遍的问题,导致身体更加衰弱,容易跌倒,皮肤脆弱,需要住医院,甚至死亡。1随着认知障碍症的病情发展,营养不良的问题往往恶化,体重减轻的状况通常在认知退化发生之前出现。2 3
导致认知障碍症患者营养不良的因素相当复杂。部分原因包括:食欲欠佳以及行为障碍增加而干扰饮食习惯。4必要营养素摄入不足,体重减轻和脱水可能导致患者更加躁动、混乱和出现其他障碍。
我们需要理解影响饮食行为的因素,并且实行提升饮食体验的策略。这样做对于预防认知障碍症患者营养不良是必要的。

影响认知障碍症患者饮食行为的
常见因素
吞咽障碍 (吞咽困难)
吞咽障碍是指吞咽有困难,以及不能安全有效地把食物从口腔输送到胃部。
有吞咽障碍的人通常在进食或饮水、吞口水或吃药时有困难。由于这些令人不适的症状,患者往往食欲欠佳或可能拒绝饮食。
而且,一个研究发现:吞咽困难的认知障碍症患者有高发生率的吞咽安全和效能受损,以及保护气管的重大障碍。5
吞咽障碍的成因6
一般来说,吞咽障碍是因控制吞咽的肌肉或神经受损而引起。年纪老化导致的肌肉流失可能影响牙齿磨碎和舌头按压食物的功能,造成吞咽困难。此外,认知障碍症或中风令神经系统受损,往往导致吞咽障碍的症状。7
吞咽障碍的主要症状在吞咽食物时出现,例如:
- 吞咽时感到疼痛
- 不能吞咽
- 食物残余在口中,导致口臭
- 食物或饮料从口中流出来,或称回流 (或反流)
- 感觉食物卡在食道里,或进食时卡在喉咙里
- 用长时间和费力地咀嚼或吞咽
- 咳嗽、气喘、清嗓子或咳痰
- 进食或喝水时哽噎
- 声音沙哑
如果您经常有吞咽困难,或注意到体重减轻、食物回流或有伴随吞咽障碍的呕吐,就要咨询您的医生,请他们转介看言语治疗师。如果您或家人因食物阻塞影响呼吸,立即寻求紧急援助。
认知能力衰退
饮食过程涉及多种神经发展能力,例如:吸收和处理信息,形成意见,作出决定和协调行动。换言之,当我们饮食的时候,需要经过多个认知过程。
我们需要决定吃什么,多久吃一次和吃多少等等。因此,认知障碍症引起的认知衰退8可能减低患者的食欲和干扰患者的饮食习惯。
认知障碍症患者常见的挑战包括:
- 专注困难:患者可能难以保持专注,导致他们不进餐,或难以从头到尾投入用餐。
- 记忆力丧失和功能能力下降:患者可能忘记如何进食或自己是否已进食。他们可能不认得他们前面的物品是食物,也可能难以计划如何把食物放进口中。
- 沟通困难:患者可能在自我表达和与人沟通方面有困难,导致他们难以表达饥饿或对选择食物失去兴趣。他们可能通过行动来表达需要,例如:拒绝进食或把食物从口中吐出来。
- 反应行为:有时,患者也可能会在进餐时表现出沮丧、躁动或其他难应付行为的征兆,影响他们的饮食体验。
身体及感官能力衰退
除了认知过程之外,认知障碍症患者也可能经历身体和感官能力衰退,对他们的饮食习惯可能构成影响。
认知过程影响进食的例子包括:
- 身体能力:手部协调对于自己进食的各方面至为重要,包括:移除食物包装,拿起用具和把食物送进口里。认知障碍症患者可能会因肌肉无力,而在使用餐具或移除食物包装时遇到挑战。
- 感官能力:我们通过人类的五感 (视觉、嗅觉、味觉、触觉和听觉) 评估和接收食物给我们的感官刺激。食物的外观、气味、浓稠感、质感和味道对于我们享受食物都起了重要的作用。然而,认知障碍症可能导致感官知觉丧失或扭曲,大大减低进食的愉悦、食欲和整体食物摄入量。
环境因素
进餐环境对认知障碍症患者的进餐体验有重大影响,左右他们享受食物的乐趣和膳食摄入量。9
一些可能影响饮食体验的环境因素包括:
- 过度刺激:认知障碍症患者往往在令人分心的环境中难以保持专注,例如:嘈杂或拥挤的餐饮场所。这些令人分心的事物引起行为上的症状,可能对患者的饮食行为构成负面的影响。
- 照明不足:患者可能有视力障碍以及感知对比和颜色的能力下降。照明不足使他们更难看见和辨认食物,导致混乱和饮食行为上的负面影响。
- 视觉上不吸引人的食物:缺乏吸引力的食物卖相可能令患者的食欲减低。例如:食物欠缺鲜明的颜色,或食物在盘子里不显眼,都可能导致患者食欲欠佳。此外,对于需要改变食物质感的患者来说,把食物搅拌在一起可能产生一团糟和令人倒胃口的外观,这也可能造成负面的饮食体验。
- 食物选择和质感缺乏变化:患者对食物的爱好可能改变,包括他们一向都喜爱的食品。而且,有咀嚼或吞咽困难的患者往往需要改变食物的质地。缺乏多样化、迎合患者爱好的食物选择和质地,可能对患者的食欲和整体饮食体验带来负面的影响。

影响认知障碍症患者饮食行为的
常见因素
吞咽障碍 (吞咽困难)
吞咽障碍是指吞咽有困难,以及不能安全有效地把食物从口腔输送到胃部。
有吞咽障碍的人通常在进食或饮水、吞口水或吃药时有困难。由于这些令人不适的症状,患者往往食欲欠佳或可能拒绝饮食。
而且,一个研究发现:吞咽困难的认知障碍症患者有高发生率的吞咽安全和效能受损,以及保护气管的重大障碍。5
吞咽障碍的成因6
一般来说,吞咽障碍是因控制吞咽的肌肉或神经受损而引起。年纪老化导致的肌肉流失可能影响牙齿磨碎和舌头按压食物的功能,造成吞咽困难。此外,认知障碍症或中风令神经系统受损,往往导致吞咽障碍的症状。7
吞咽障碍的主要症状在吞咽食物时出现,例如:
- 吞咽时感到疼痛
- 不能吞咽
- 食物残余在口中,导致口臭
- 食物或饮料从口中流出来,或称回流 (或反流)
- 感觉食物卡在食道里,或进食时卡在喉咙里
- 用长时间和费力地咀嚼或吞咽
- 咳嗽、气喘、清嗓子或咳痰
- 进食或喝水时哽噎
- 声音沙哑
如果您经常有吞咽困难,或注意到体重减轻、食物回流或有伴随吞咽障碍的呕吐,就要咨询您的医生,请他们转介看言语治疗师。如果您或家人因食物阻塞影响呼吸,立即寻求紧急援助。
认知能力衰退
饮食过程涉及多种神经发展能力,例如:吸收和处理信息,形成意见,作出决定和协调行动。换言之,当我们饮食的时候,需要经过多个认知过程。
我们需要决定吃什么,多久吃一次和吃多少等等。因此,认知障碍症引起的认知衰退8可能减低患者的食欲和干扰患者的饮食习惯。
认知障碍症患者常见的挑战包括:
- 专注困难:患者可能难以保持专注,导致他们不进餐,或难以从头到尾投入用餐。
- 记忆力丧失和功能能力下降:患者可能忘记如何进食或自己是否已进食。他们可能不认得他们前面的物品是食物,也可能难以计划如何把食物放进口中。
- 沟通困难:患者可能在自我表达和与人沟通方面有困难,导致他们难以表达饥饿或对选择食物失去兴趣。他们可能通过行动来表达需要,例如:拒绝进食或把食物从口中吐出来。
- 反应行为:有时,患者也可能会在进餐时表现出沮丧、躁动或其他难应付行为的征兆,影响他们的饮食体验。
身体及感官能力衰退
除了认知过程之外,认知障碍症患者也可能经历身体和感官能力衰退,对他们的饮食习惯可能构成影响。
认知过程影响进食的例子包括:
- 身体能力:手部协调对于自己进食的各方面至为重要,包括:移除食物包装,拿起用具和把食物送进口里。认知障碍症患者可能会因肌肉无力,而在使用餐具或移除食物包装时遇到挑战。
- 感官能力:我们通过人类的五感 (视觉、嗅觉、味觉、触觉和听觉) 评估和接收食物给我们的感官刺激。食物的外观、气味、浓稠感、质感和味道对于我们享受食物都起了重要的作用。然而,认知障碍症可能导致感官知觉丧失或扭曲,大大减低进食的愉悦、食欲和整体食物摄入量。
环境因素
进餐环境对认知障碍症患者的进餐体验有重大影响,左右他们享受食物的乐趣和膳食摄入量。9
一些可能影响饮食体验的环境因素包括:
- 过度刺激:认知障碍症患者往往在令人分心的环境中难以保持专注,例如:嘈杂或拥挤的餐饮场所。这些令人分心的事物引起行为上的症状,可能对患者的饮食行为构成负面的影响。
- 照明不足:患者可能有视力障碍以及感知对比和颜色的能力下降。照明不足使他们更难看见和辨认食物,导致混乱和饮食行为上的负面影响。
- 视觉上不吸引人的食物:缺乏吸引力的食物卖相可能令患者的食欲减低。例如:食物欠缺鲜明的颜色,或食物在盘子里不显眼,都可能导致患者食欲欠佳。此外,对于需要改变食物质感的患者来说,把食物搅拌在一起可能产生一团糟和令人倒胃口的外观,这也可能造成负面的饮食体验。
- 食物选择和质感缺乏变化:患者对食物的爱好可能改变,包括他们一向都喜爱的食品。而且,有咀嚼或吞咽困难的患者往往需要改变食物的质地。缺乏多样化、迎合患者爱好的食物选择和质地,可能对患者的食欲和整体饮食体验带来负面的影响。
给照顾者的提示
确保饮食质感合适
认知障碍症患者普遍有咀嚼或吞咽困难。因此,您需要确保饮食质感适合您的亲人。这有助他们增加食欲和减低哽噎的风险。
了解更多IDDSI 飲食框架
国际吞咽障碍饮食标准化创办组织 (IDDSI) 的饮食框架10是照顾者和服务老年人的专业人士一个有用的工具,尤其对有吞咽障碍或吞咽困难的老人。
IDDSI 饮食框架提供一个标准化和一致的方法,以评估和标签饮食质地和浓稠度,有助确保患者按着他们的需要获得浓稠度合适的饮食,从而预防哽噎和误吸问题。
IDDSI 框架把食物和饮料分为不同等级,让照顾者更容易理解和提供质感正确的饮食。
- 0 至 4 级用来量度饮料的浓稠度。
- 3 至 7 级用来量度食物的质感。
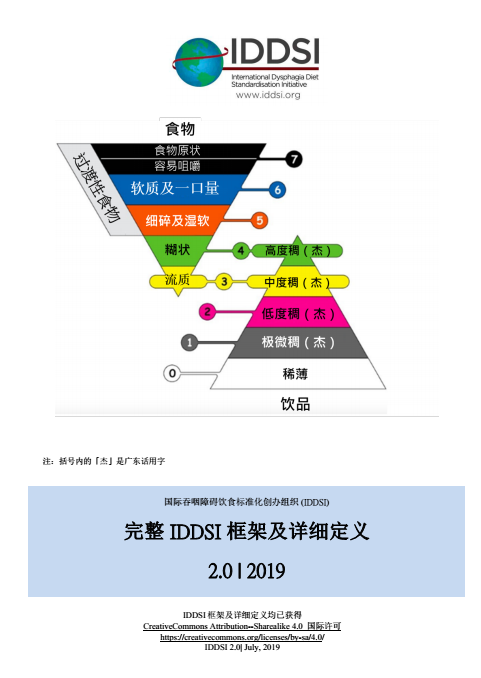
資料來源:国际吞咽障碍饮食标准化创办组织 (IDDSI): https://iddsi.org/IDDSI/media/images/Translations/IDDSI_Framework_Final_Simplified_Chinese_Feb_2021.pdf
IDDSI 饮食框架和测试方法提供宝贵的指引,但专家强烈建议照顾者咨询医疗保健提供者,寻求全面的临床评估和临床建议。
每个人有不同的需要和能力。医生会根据患者的特定状况找出最适合的食物质感和饮料浓稠度,然后作出建议。这样可以确保每个人得到最佳的营养和正面的饮食体验。
有用资源


改善饮食体验
营造一个令人开怀饮食的环境和使用适当的喂食技巧,可以大大提升认知障碍症患者用膳时的体验和整体安康。11 12 13
改善饮食体验的提示
- 营造受保护的用膳时间:营造一个安静和专一的环境十分重要,能帮助认知障碍症患者专注用餐,享受更愉快的进餐体验。在用膳时尽量减少令人分心的事物,例如:噪音、交谈和电子设备,也可以帮助患者集中进食和减低哽噎的风险。
- 确保环境整洁和照明充足:保持一个清洁、有序和照明充足的进餐区也有帮助。整洁和灯光明亮的进餐区使食物和环境在视觉上更有吸引力和舒适,提升患者的进餐体验。
- 提供自适应餐具和用具:使用为手部活动受限的人设计的自适应喂食用具和餐具,让他们能独立和有尊严地进食。这样能促进自主感,并且提升他们的整体安康和进食乐趣。
- 改变味道和质感:注意食物的味道、气味和质感,对于改善患者的饮食体验十分重要。改变食物质感和浓稠度,例如提供糊餐或软餐,有助防止哽噎和使有吞咽困难的人较容易饮食。参考前面「确保饮食质感合适」部分,获取更多资讯。
- 改善食物的卖相:吸引眼球的食物卖相能刺激食欲,使饮食体验更愉快,并且使患者更有可能摄入足够的营养素。预备糊状食物时,考虑使用食物形状的模具或裱花袋,把糊状食物塑造成更自然的形状,使卖相更吸引人。
- 提供让患者参与的机会:让患者参与预备膳食的过程,可以刺激他们对食物的兴趣。照顾者可以让亲人参与到杂货店购物,选择食品和一起预备膳食。
- 加强社交关系:让患者在用膳时间进行社交活动,例如与亲友分享食物,可以促进更正面的饮食体验和进一步增加食欲。
喂食技巧
视乎患者的病情发展,他们可能需要协助喂食。以下的提示帮助照顾者促进正面的喂食体验。14
促进正面的喂食体验的提示
- 强调独立和能力:提供极少的协助,让患者在用餐时保持独立。照顾者可以尝试一些策略,例如:供用手拿来吃的小食品、给予鼓励的说话和视觉上的提示,支持患者获得独立进食的体验。
- 确保患者坐直:照顾者应确保患者进食时坐直而非躺下。确保适当的饮食姿势,对于防止哽噎至为重要。
- 征求同意:照顾者应询问患者是否同意进食。如果患者觉得他们吃饱了或吃不下,照顾者不应强迫他们进食。然而,如果这种情况长期或持续地发生,照顾者应寻求专业医疗意见,以保持患者身体健康。
- 减慢节奏:每次只拿出一种食品,而且跟你照顾的人的节奏要一致。避免匆忙地用膳,因为匆忙可能增加哽噎的风险。患者多次吃吃停停是常见的事。如果患者不想吃,考虑休息一下,让他们进行另一种活动,稍后才继续用膳。
- 引导注意力:把患者的注意力引导到他们前面的食物上。喂食的时候坐下来,与患者保持眼神接触。留意任何咳嗽或哽噎的迹象。如果突然发生紧急情况,照顾者应保持冷静,立即寻求紧急援助。
确保适当的营养和正面的用餐体验,能提升认知障碍症患者的整体生活质素。照顾者实行这些策略,可以营造一个对患者更支持的环境,促进更好的饮食体验,并且保持被照顾者的尊严和安康。

有用资源
进一步认识喂食技巧:
- 颐康中心:颐康关护网:喂食技巧 (广东话视频附英文、繁体中文及简体中文字幕)
- 循道卫理康健坊: [言语治疗系列] 针对认知障碍症喂食技巧 (广东话视频附中文字幕)
进一步认识自适应用具:
进一步认识调整质地食物:
- 颐康中心:照护食
- 加拿大老龄研究所:更好的糊状食物提示 (英文)
- 缅省塞尔科克精神健康中心:提升进食调整质地食物的乐趣 (英文)
- 香港大学教育学院吞咽研究所:其他——软餐知多少
- 香港保良局:「回味」流心软餐系列 (视频附中文字幕)
- 香港保良局:「回味」流心软餐系列——小食篇:萝卜糕 (视频附中文字幕)
- 香港社会服务联会:【社联频道】团年饭「玉子瑶柱瓜甫」@ 软餐厨房/照护食厨房 (视频附中文字幕)
- 香港文化村:「食倍乐」软餐制作示范 (广东话视频附中文字幕)
获取更多实用的照顾者指引:
- 认知障碍症饮食、活动及包容资源 (DREAM):对于用餐时间的困难的策略
- 伯恩茅斯大学:认知障碍症患者吃喝得好工具套 (英文)
- 加拿大阿尔茨海默病协会:用膳时间 (英文)
- 卡罗琳 沃克信托基金:吃得好:支援老年人及认知障碍老人的实用指南
- 基督教联合那打素社康服务:家中长者患上认知障碍症,饮食中有咩 (什么) 要注意?
- 656照顾者好帮搜:饮食照顾
进一步认识食物营养:
参考资料
[1] Aziz NA, van der Marck MA, Pijl H, Olde Rikkert MG, Bloem BR, Roos RA. Weight loss in neurodegenerative disorders. J Neurol. Dec 2008;255(12):1872-1880.
[2] Atti AR, Palmer K, Volpato S, Winblad B, De Ronchi D, Fratiglioni L. Late-life body mass index and dementia incidence: nine-year follow-up data from the Kungsholmen Project. J Am Geriatr Soc. Jan 2008;56(1):111-116.
[3] Sturman MT, de Leon CF, Bienias JL, Morris MC, Wilson RS, Evans DA. Body mass index and cognitive decline in a biracial community population. Neurology. Jan 29 2008;70(5):360-367.
[4] Buchman AS, Schneider JA, Wilson RS, Bienias JL, Bennett DA. Body mass index in older persons is associated with Alzheimer disease pathology. Neurology. Dec 12 2006;67(11):1949-1954.
[5] Espinosa-Val, M. C., Martín-Martínez, A., Graupera, M., Arias, O., Elvira, A., Cabré, M., Palomera, E., Bolívar-Prados, M., Clavé, P., & Ortega, O. (2020). Prevalence, risk factors, and complications of oropharyngeal dysphagia in older patients with dementia. Nutrients. Retrieved April 24, 2023, from https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7146553/
[6] Suh, M. K., Kim, H. H., & Na, D. L. (2009). Dysphagia in patients with dementia: Alzheimer versus Vascular. Alzheimer Disease & Associated Disorders, 23(2): p.178-184. Retrieved April 24, 2023, from https://journals.lww.com/alzheimerjournal/Abstract/2009/04000/Dysphagia_in_Patients_With_Dementia__Alzheimer.13.aspx
[7] Cipriani, G., Carlesi, C., Lucetti, C., Danti, S., & Nuti, A. (2016). Eating Behaviors and Dietary Changes in Patients With Dementia. American journal of Alzheimer’s disease and other dementias, 31(8), 706–716. https://doi.org/10.1177/1533317516673155
[8] Social Care Institute for Excellence. (2020). The eating environment for people with dementia. https://www.scie.org.uk/dementia/living-with-dementia/eating-well/eating-environment.asp
[9] The International Dysphagia Diet Standardisation Initiative (2023). The IDDSI Framework. Retrieved April 24, 2023, from https://iddsi.org/framework
[10] Social Care Institute for Excellence (SCIE). (2020). https://www.scie.org.uk/dementia/living-with-dementia/eating-well/eating-environment.asp
[11] Nutricia (2020). Top tips – Optimising the mealtime environment for people with Dysphagia. Retrieved April 24, 2023, from https://www.nutricia.co.uk/patients-carers/articles-stories/optimising-the-mealtime-environment-for-people-with-dysphagia.html
[12] Clarke, L. (2009) ‘Improving nutrition in dementia through menu picture cards and cooking activities’, Nursing Times, pp 16–18.
[13] St. Andrew’s Community Hospital [SAMH-SACS] (2022). General Safe Feeding Strategies for Elderly [Video]. YouTube. Retrieved April 24, 2023, from https://www.youtube.com/watch?v=cJtBRD-_vVg

给照顾者的提示
确保饮食质感合适
认知障碍症患者普遍有咀嚼或吞咽困难。因此,您需要确保饮食质感适合您的亲人。这有助他们增加食欲和减低哽噎的风险。
了解更多IDDSI 飲食框架
国际吞咽障碍饮食标准化创办组织 (IDDSI) 的饮食框架10是照顾者和服务老年人的专业人士一个有用的工具,尤其对有吞咽障碍或吞咽困难的老人。
IDDSI 饮食框架提供一个标准化和一致的方法,以评估和标签饮食质地和浓稠度,有助确保患者按着他们的需要获得浓稠度合适的饮食,从而预防哽噎和误吸问题。
IDDSI 框架把食物和饮料分为不同等级,让照顾者更容易理解和提供质感正确的饮食。
- 0 至 4 级用来量度饮料的浓稠度。
- 3 至 7 级用来量度食物的质感。

資料來源:国际吞咽障碍饮食标准化创办组织 (IDDSI): https://iddsi.org/IDDSI/media/images/Translations/IDDSI_Framework_Final_Simplified_Chinese_Feb_2021.pdf
IDDSI 饮食框架和测试方法提供宝贵的指引,但专家强烈建议照顾者咨询医疗保健提供者,寻求全面的临床评估和临床建议。
每个人有不同的需要和能力。医生会根据患者的特定状况找出最适合的食物质感和饮料浓稠度,然后作出建议。这样可以确保每个人得到最佳的营养和正面的饮食体验。
有用资源

改善饮食体验
营造一个令人开怀饮食的环境和使用适当的喂食技巧,可以大大提升认知障碍症患者用膳时的体验和整体安康。11 12 13
改善饮食体验的提示
- 营造受保护的用膳时间:营造一个安静和专一的环境十分重要,能帮助认知障碍症患者专注用餐,享受更愉快的进餐体验。在用膳时尽量减少令人分心的事物,例如:噪音、交谈和电子设备,也可以帮助患者集中进食和减低哽噎的风险。
- 确保环境整洁和照明充足:保持一个清洁、有序和照明充足的进餐区也有帮助。整洁和灯光明亮的进餐区使食物和环境在视觉上更有吸引力和舒适,提升患者的进餐体验。
- 提供自适应餐具和用具:使用为手部活动受限的人设计的自适应喂食用具和餐具,让他们能独立和有尊严地进食。这样能促进自主感,并且提升他们的整体安康和进食乐趣。
- 改变味道和质感:注意食物的味道、气味和质感,对于改善患者的饮食体验十分重要。改变食物质感和浓稠度,例如提供糊餐或软餐,有助防止哽噎和使有吞咽困难的人较容易饮食。参考前面「确保饮食质感合适」部分,获取更多资讯。
- 改善食物的卖相:吸引眼球的食物卖相能刺激食欲,使饮食体验更愉快,并且使患者更有可能摄入足够的营养素。预备糊状食物时,考虑使用食物形状的模具或裱花袋,把糊状食物塑造成更自然的形状,使卖相更吸引人。
- 提供让患者参与的机会:让患者参与预备膳食的过程,可以刺激他们对食物的兴趣。照顾者可以让亲人参与到杂货店购物,选择食品和一起预备膳食。
- 加强社交关系:让患者在用膳时间进行社交活动,例如与亲友分享食物,可以促进更正面的饮食体验和进一步增加食欲。

喂食技巧
视乎患者的病情发展,他们可能需要协助喂食。以下的提示帮助照顾者促进正面的喂食体验。14
促进正面的喂食体验的提示
- 强调独立和能力:提供极少的协助,让患者在用餐时保持独立。照顾者可以尝试一些策略,例如:提供用手拿来吃的小食品、给予鼓励的说话和视觉上的提示,支持患者获得独立进食的体验。
- 确保患者坐直:照顾者应确保患者进食时坐直而非躺下。确保适当的饮食姿势,对于防止哽噎至为重要。
- 征求同意:照顾者应询问患者是否同意进食。如果患者觉得他们吃饱了或吃不下,照顾者不应强迫他们进食。然而,如果这种情况长期或持续地发生,照顾者应寻求专业医疗意见,以保持患者身体健康。
- 减慢节奏:每次只拿出一种食品,而且跟你照顾的人的节奏要一致。避免匆忙地用膳,因为匆忙可能增加哽噎的风险。患者多次吃吃停停是常见的事。如果患者不想吃,考虑休息一下,让他们进行另一种活动,稍后才继续用膳。
- 引导注意力:把患者的注意力引导到他们前面的食物上。喂食的时候坐下来,与患者保持眼神接触。留意任何咳嗽或哽噎的迹象。如果突然发生紧急情况,照顾者应保持冷静,立即寻求紧急援助。
确保适当的营养和正面的用餐体验,能提升认知障碍症患者的整体生活质素。照顾者实行这些策略,可以营造一个对患者更支持的环境,促进更好的饮食体验,并且保持被照顾者的尊严和安康。
有用资源
- 颐康中心:颐康关护网:喂食技巧 (广东话视频附英文、繁体中文及简体中文字幕)
- 循道卫理康健坊: [言语治疗系列] 针对认知障碍症喂食技巧 (广东话视频附中文字幕)
进一步认识自适应用具:
进一步认识调整质地食物:
- 颐康中心:照护食
- 加拿大老龄研究所:更好的糊状食物提示 (英文)
- 缅省塞尔科克精神健康中心:提升进食调整质地食物的乐趣 (英文)
- 香港大学教育学院吞咽研究所:其他——软餐知多少
- 香港保良局:「回味」流心软餐系列 (视频附中文字幕)
- 香港保良局:「回味」流心软餐系列——小食篇:萝卜糕 (视频附中文字幕)
- 香港社会服务联会:【社联频道】团年饭「玉子瑶柱瓜甫」@ 软餐厨房/照护食厨房 (视频附中文字幕)
- 香港文化村:「食倍乐」软餐制作示范 (广东话视频附中文字幕)
获取更多实用的照顾者指引:
- 认知障碍症饮食、活动及包容资源 (DREAM):对于用餐时间的困难的策略
- 伯恩茅斯大学:认知障碍症患者吃喝得好工具套英文
- 加拿大阿尔茨海默病协会:用膳时间 (英文)
- 卡罗琳 沃克信托基金:吃得好:支援老年人及认知障碍老人的实用指南英文
- 基督教联合那打素社康服务:家中长者患上认知障碍症,饮食中有咩 (什么) 要注意?
- 656照顾者好帮搜:饮食照顾
进一步认识食物营养:
参考资料
[1] Aziz NA, van der Marck MA, Pijl H, Olde Rikkert MG, Bloem BR, Roos RA. Weight loss in neurodegenerative disorders. J Neurol. Dec 2008;255(12):1872-1880.
[2] Atti AR, Palmer K, Volpato S, Winblad B, De Ronchi D, Fratiglioni L. Late-life body mass index and dementia incidence: nine-year follow-up data from the Kungsholmen Project. J Am Geriatr Soc. Jan 2008;56(1):111-116.
[3] Sturman MT, de Leon CF, Bienias JL, Morris MC, Wilson RS, Evans DA. Body mass index and cognitive decline in a biracial community population. Neurology. Jan 29 2008;70(5):360-367.
[4] Buchman AS, Schneider JA, Wilson RS, Bienias JL, Bennett DA. Body mass index in older persons is associated with Alzheimer disease pathology. Neurology. Dec 12 2006;67(11):1949-1954.
[5] Espinosa-Val, M. C., Martín-Martínez, A., Graupera, M., Arias, O., Elvira, A., Cabré, M., Palomera, E., Bolívar-Prados, M., Clavé, P., & Ortega, O. (2020). Prevalence, risk factors, and complications of oropharyngeal dysphagia in older patients with dementia. Nutrients. Retrieved April 24, 2023, from https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7146553/
[6] Suh, M. K., Kim, H. H., & Na, D. L. (2009). Dysphagia in patients with dementia: Alzheimer versus Vascular. Alzheimer Disease & Associated Disorders, 23(2): p.178-184. Retrieved April 24, 2023, from https://journals.lww.com/alzheimerjournal/Abstract/2009/04000/Dysphagia_in_Patients_With_Dementia__Alzheimer.13.aspx
[7] Cipriani, G., Carlesi, C., Lucetti, C., Danti, S., & Nuti, A. (2016). Eating Behaviors and Dietary Changes in Patients With Dementia. American journal of Alzheimer’s disease and other dementias, 31(8), 706–716. https://doi.org/10.1177/1533317516673155
[8] Social Care Institute for Excellence. (2020). The eating environment for people with dementia. https://www.scie.org.uk/dementia/living-with-dementia/eating-well/eating-environment.asp
[9] The International Dysphagia Diet Standardisation Initiative (2023). The IDDSI Framework. Retrieved April 24, 2023, from https://iddsi.org/framework
[10] Social Care Institute for Excellence (SCIE). (2020). https://www.scie.org.uk/dementia/living-with-dementia/eating-well/eating-environment.asp
[11] Nutricia (2020). Top tips – Optimising the mealtime environment for people with Dysphagia. Retrieved April 24, 2023, from https://www.nutricia.co.uk/patients-carers/articles-stories/optimising-the-mealtime-environment-for-people-with-dysphagia.html
[12] Clarke, L. (2009) ‘Improving nutrition in dementia through menu picture cards and cooking activities’, Nursing Times, pp 16–18.
[13] St. Andrew’s Community Hospital [SAMH-SACS] (2022). General Safe Feeding Strategies for Elderly [Video]. YouTube. Retrieved April 24, 2023, from https://www.youtube.com/watch?v=cJtBRD-_vVg
